Insuline
Contexte
L'insuline est une hormone qui régule la quantité de glucose (sucre) dans le sang et est nécessaire au fonctionnement normal de l'organisme. L'insuline est produite par les cellules du pancréas, appelées îlots de Langerhans. Ces cellules libèrent en continu une petite quantité d'insuline dans le corps, mais elles libèrent des poussées d'hormone en réponse à une augmentation du taux de glucose dans le sang.
Certaines cellules du corps transforment les aliments ingérés en énergie, ou glucose sanguin, que les cellules peuvent utiliser. Chaque fois qu'une personne mange, la glycémie augmente. Une glycémie élevée incite les cellules des îlots de Langerhans à libérer la quantité nécessaire d'insuline. L'insuline permet au glucose sanguin d'être transporté du sang vers les cellules. Les cellules ont une paroi externe, appelée membrane, qui contrôle ce qui entre et sort de la cellule. Les chercheurs ne savent pas encore exactement comment fonctionne l'insuline, mais ils savent que l'insuline se lie aux récepteurs de la membrane cellulaire. Cela active un ensemble de molécules de transport afin que le glucose et les protéines puissent pénétrer dans la cellule. Les cellules peuvent alors utiliser le glucose comme énergie pour remplir leurs fonctions. Une fois transporté dans la cellule, la glycémie revient à la normale en quelques heures.
Sans insuline, la glycémie s'accumule dans le sang et les cellules sont privées de leur source d'énergie. Certains des symptômes qui peuvent survenir comprennent la fatigue, des infections constantes, une vision trouble, un engourdissement, des picotements dans les mains ou les jambes, une soif accrue et un ralentissement de la guérison des ecchymoses ou des coupures. Les cellules commenceront à utiliser les graisses, la source d'énergie stockée en cas d'urgence. Lorsque cela se produit trop longtemps, le corps produit des cétones, des substances chimiques produites par le foie. Les cétones peuvent empoisonner et tuer les cellules si elles s'accumulent dans le corps sur une longue période de temps. Cela peut conduire à une maladie grave et au coma.
Les personnes qui ne produisent pas la quantité d'insuline nécessaire sont diabétiques. Il existe deux types généraux de diabète. Le type le plus grave, connu sous le nom de diabète de type I ou diabète juvénile, survient lorsque le corps ne produit pas d'insuline. Les diabétiques de type I s'injectent généralement différents types d'insuline trois à quatre fois par jour. La posologie est prise en fonction de la lecture de la glycémie de la personne, prise à partir d'un glucomètre. Les diabétiques de type II produisent de l'insuline, mais ce n'est pas suffisant ou leurs cellules ne répondent pas normalement à l'insuline. Cela se produit généralement chez les personnes obèses ou d'âge moyen et plus âgées. Les diabétiques de type II n'ont pas nécessairement besoin de prendre de l'insuline, mais ils peuvent s'en injecter une ou deux fois par jour.
Il existe quatre principaux types d'insuline fabriqués en fonction de la rapidité avec laquelle l'insuline commence à agir, du moment où elle atteint son maximum et de la durée pendant laquelle elle dure dans le corps. Selon l'American Diabetes Association, l'insuline à action rapide atteint le sang en 15 minutes, culmine à 30-90 minutes et peut durer cinq heures. L'insuline à courte durée d'action atteint le sang en 30 minutes, elle atteint son maximum environ deux à quatre heures plus tard et reste dans le sang pendant quatre à huit heures. L'insuline à action intermédiaire atteint le sang deux à six heures après l'injection, atteint un pic quatre à 14 heures plus tard et peut persister dans le sang pendant 14 à 20 heures. Et l'insuline à action prolongée met de 6 à 14 heures pour commencer à agir, elle a un petit pic peu de temps après et reste dans le sang pendant 20 à 24 heures. Les diabétiques ont chacun des réponses et des besoins différents en insuline, il n'y a donc pas un seul type qui fonctionne le mieux pour tout le monde. Certaines insulines sont vendues avec deux des types mélangés dans un même flacon.
Historique
Si le corps ne produit pas ou pas assez d'insuline, les gens doivent en prendre une version manufacturée. L'utilisation principale de la production d'insuline est pour les diabétiques qui ne produisent pas assez ou pas d'insuline naturellement.
Avant que les chercheurs ne découvrent comment produire de l'insuline, les personnes souffrant de diabète de type I n'avaient aucune chance de mener une vie saine. Puis, en 1921, les scientifiques canadiens Frederick G. Banting et Charles H. Best ont réussi à purifier l'insuline du pancréas d'un chien. Au fil des ans, les scientifiques ont continuellement amélioré la production d'insuline. En 1936, des chercheurs ont trouvé un moyen de fabriquer de l'insuline avec une libération plus lente dans le sang. Ils ont ajouté une protéine présente dans le sperme de poisson, la protamine, que le corps décompose lentement. Une injection a duré 36 heures. Une autre percée a eu lieu en 1950 lorsque les chercheurs ont produit un type d'insuline qui agissait légèrement plus rapidement et ne restait pas aussi longtemps dans la circulation sanguine. Dans les années 1970, les chercheurs ont commencé à essayer de produire une insuline qui imitait davantage le fonctionnement de l'insuline naturelle du corps :libérant une petite quantité d'insuline toute la journée avec des poussées survenant au moment des repas.
Les chercheurs ont continué à améliorer l'insuline, mais la méthode de production de base est restée la même pendant des décennies. L'insuline a été extraite du pancréas de bovins et de porcs et purifiée. La structure chimique de l'insuline chez ces animaux n'est que légèrement différente de celle de l'insuline humaine, c'est pourquoi elle fonctionne si bien dans le corps humain. (Bien que certaines personnes aient un système immunitaire négatif ou des réactions allergiques.) Puis, au début des années 1980, la biotechnologie a révolutionné la synthèse de l'insuline. Les chercheurs avaient déjà décodé la structure chimique de l'insuline au milieu des années 50. Ils ont rapidement déterminé l'emplacement exact du gène de l'insuline au sommet du chromosome 11. En 1977, une équipe de recherche avait épissé un gène de l'insuline de rat dans une bactérie qui produisait ensuite de l'insuline.
 Frédéric Bonting.
Frédéric Bonting.
En 1891, Frederick Banting est né à Alliston, en Ontario. Il est diplômé en 1916 de la faculté de médecine de l'Université de Toronto. Après avoir servi dans le Corps médical pendant la Première Guerre mondiale, Banting s'est intéressé au diabète et a étudié la maladie à l'Université de Western Ontario.
En 1919, Moses Barron, chercheur à l'Université du Minnesota, montra que l'obstruction du canal reliant les deux parties principales du pancréas provoquait le flétrissement d'un deuxième type de cellule, l'acinaire. Banting croyait qu'en attachant le canal pancréatique pour détruire les cellules acineuses, il pouvait préserver l'hormone et l'extraire des cellules des îlots. Banting a proposé cela au directeur du département de physiologie de l'Université de Toronto, John Macleod. Macleod a rejeté la proposition de Banting, mais a fourni un espace de laboratoire, 10 chiens et un étudiant en médecine, Charles Best
À partir de mai 1921, Banting et Best ont attaché les canaux pancréatiques chez les chiens afin que les cellules acineuses s'atrophient, puis ont retiré le pancréas pour extraire le liquide des cellules des îlots. Pendant ce temps, ils ont retiré le pancréas d'autres chiens pour provoquer le diabète, puis ont injecté le liquide des cellules des îlots. En janvier 1922, Leonard Thompson, 14 ans, est devenu le premier humain à être traité avec succès contre le diabète à l'aide d'insuline.
Best a obtenu son diplôme de médecine en 1925. Banting a insisté pour que Best soit également crédité et a presque refusé son prix Nobel parce que Best n'était pas inclus. Best est devenu chef du département de physiologie de l'Université de Toronto en 1929 et directeur du département de recherche médicale Banting et Best de l'université après la mort de Banting en 1941.
Dans les années 1980, des chercheurs ont utilisé le génie génétique pour fabriquer une insuline humaine. En 1982, Eli Lilly Corporation a produit une insuline humaine qui est devenue le premier produit pharmaceutique génétiquement modifié approuvé. Sans avoir besoin de dépendre des animaux, les chercheurs pourraient produire de l'insuline génétiquement modifiée en quantités illimitées. Il ne contenait également aucun des contaminants animaux. L'utilisation de l'insuline humaine a également éliminé toute préoccupation concernant le transfert de maladies animales potentielles dans l'insuline. Alors que les entreprises vendent encore une petite quantité d'insuline produite à partir d'animaux, principalement de porcs, à partir des années 1980, les utilisateurs d'insuline sont de plus en plus passés à une forme d'insuline humaine créée grâce à la technologie de l'ADN recombinant. Selon Eli Lilly Corporation, en 2001, 95 % des utilisateurs d'insuline dans la plupart des régions du monde prenaient une forme d'insuline humaine. Certaines entreprises ont complètement cessé de produire de l'insuline animale. Les entreprises se concentrent sur la synthèse de l'insuline humaine et des analogues de l'insuline, une modification de la molécule d'insuline en quelque sorte.
Matières premières
L'insuline humaine est cultivée en laboratoire à l'intérieur de bactéries courantes. Escherichia coli est de loin le type de bactérie le plus utilisé, mais la levure est également utilisée.
Les chercheurs ont besoin de la protéine humaine qui produit l'insuline. Les fabricants obtiennent cela grâce à une machine de séquençage d'acides aminés qui synthétise l'ADN. Les fabricants connaissent l'ordre exact des acides aminés de l'insuline (les molécules à base d'azote qui s'alignent pour constituer les protéines). Il existe 20 acides aminés communs. Les fabricants entrent les acides aminés de l'insuline et la machine de séquençage relie les acides aminés entre eux. De grands réservoirs pour la croissance des bactéries sont également nécessaires pour synthétiser l'insuline, et des nutriments sont nécessaires à la croissance des bactéries. Plusieurs instruments sont nécessaires pour séparer et purifier l'ADN, comme une centrifugeuse, ainsi que divers instruments de chromatographie et de cristallographie aux rayons X.
Le processus de fabrication
La synthèse de l'insuline humaine est un processus biochimique en plusieurs étapes qui dépend des techniques de base de l'ADN recombinant et d'une compréhension du gène de l'insuline. L'ADN contient les instructions sur le fonctionnement du corps et un petit segment de l'ADN, le gène de l'insuline, code pour la protéine insuline. Les fabricants manipulent le précurseur biologique de l'insuline pour qu'il se développe à l'intérieur de simples bactéries. Bien que les fabricants aient chacun leurs propres variantes, il existe deux méthodes de base pour fabriquer de l'insuline humaine.
Travailler avec de l'insuline humaine
- 1 Le gène de l'insuline est une protéine constituée de deux chaînes distinctes d'acides aminés, une chaîne A au-dessus d'une chaîne B, qui sont maintenues ensemble par des liaisons. Les acides aminés sont les unités de base qui construisent toutes les protéines. La chaîne A de l'insuline se compose de 21 acides aminés et la chaîne B en a 30.
- 2 Avant de devenir une protéine insulinique active, l'insuline est d'abord produite sous forme de préproinsuline. Il s'agit d'une seule longue chaîne protéique avec les chaînes A et B non encore séparées, une section au milieu reliant les chaînes ensemble et une séquence signal à une extrémité indiquant à la protéine quand commencer à sécréter à l'extérieur de la cellule. Après la préproinsuline, la chaîne évolue en proinsuline, toujours une seule chaîne mais sans la séquence de signalisation. Vient ensuite la protéine active insuline, la protéine sans le tronçon reliant les chaînes A et B. À chaque étape, la protéine a besoin d'enzymes spécifiques (protéines qui effectuent des réactions chimiques) pour produire la prochaine forme d'insuline.
COMMENÇANT PAR A ET B
- 3 Une méthode de fabrication de l'insuline consiste à faire croître les deux chaînes d'insuline séparément. Cela évitera de fabriquer chacune des enzymes spécifiques nécessaires. Les fabricants ont besoin des deux mini-gènes :un qui produit la chaîne A et un pour la chaîne B. Comme la séquence d'ADN exacte de chaque chaîne est connue, ils synthétisent l'ADN de chaque mini-gène dans une machine de séquençage d'acides aminés.
- 4 Ces deux molécules d'ADN sont ensuite insérées dans des plasmides, de petits morceaux circulaires d'ADN qui sont plus facilement absorbés par l'ADN de l'hôte.
- 5 Les fabricants insèrent d'abord les plasmides dans un type non nocif de la bactérie E. coli. Ils l'insèrent à côté du lacZ gène. LacZ code pour la 8-galactosidase, un gène largement utilisé dans les procédures d'ADN recombinant car il est facile à trouver et à couper, ce qui permet d'éliminer facilement l'insuline afin qu'elle ne se perde pas dans l'ADN de la bactérie. À côté de ce gène se trouve l'acide aminé méthionine, qui démarre la formation de la protéine.
- 6 Les plasmides recombinants nouvellement formés sont mélangés aux cellules bactériennes. Les plasmides pénètrent dans les bactéries dans un processus appelé transfection. Les fabricants peuvent ajouter aux cellules de l'ADN ligase, une enzyme qui agit comme de la colle pour aider le plasmide à coller à l'ADN de la bactérie.
- 7 Les bactéries synthétisant l'insuline subissent alors un processus de fermentation. Ils sont cultivés à des températures optimales dans de grands réservoirs dans des usines de fabrication. Les millions de bactéries se répliquent environ toutes les 20 minutes par mitose cellulaire, et chacune exprime le gène de l'insuline.
- 8 Après multiplication, les cellules sont sorties des réservoirs et brisées pour en extraire l'ADN. Une méthode courante consiste à ajouter d'abord un mélange de lysozome qui digère la couche externe de la paroi cellulaire, puis à ajouter un mélange de détergent qui sépare la membrane de la paroi cellulaire graisseuse. L'ADN de la bactérie est ensuite traité avec du bromure de cyanogène, un réactif qui divise les chaînes protéiques au niveau des résidus de méthionine. Cela sépare les chaînes d'insuline du reste de l'ADN.
- 9 Les deux chaînes sont ensuite mélangées et reliées par des liaisons disulfure à travers la réaction de réduction-réoxydation. Un agent oxydant (un matériau qui provoque l'oxydation ou le transfert d'un électron) est ajouté. Le lot est ensuite placé dans une centrifugeuse, un dispositif mécanique qui tourne rapidement pour séparer les composants cellulaires par taille et densité.
- 10 Le mélange d'ADN est ensuite purifié de sorte qu'il ne reste que les chaînes d'insuline. Les fabricants peuvent purifier le mélange grâce à plusieurs techniques de chromatographie ou de séparation qui exploitent les différences de charge, de taille et d'affinité de la molécule pour l'eau. Les procédures utilisées comprennent une colonne échangeuse d'ions, une chromatographie liquide à haute performance en phase inverse et une colonne de chromatographie par filtration sur gel. Les fabricants peuvent tester les lots d'insuline pour s'assurer qu'aucune des bactéries E. coli les protéines sont mélangées à l'insuline. Ils utilisent une protéine marqueur qui leur permet de détecter E. coli ADN. Ils peuvent alors déterminer que le processus de purification élimine E. coli bactéries.
PROCESSUS DE PROINSULINE
- 11 À partir de 1986, les fabricants ont commencé à utiliser une autre méthode pour synthétiser l'insuline humaine. Ils ont commencé avec le précurseur direct du gène de l'insuline, la proinsuline. La plupart des étapes sont les mêmes que lors de la production d'insuline avec les chaînes A et B, sauf que dans cette méthode, la machine à acides aminés synthétise le gène de la proinsuline.
- 12 La séquence qui code pour la proinsuline est insérée dans E. coli non pathogène bactéries. La bactérie passe par le processus de fermentation où elle se reproduit et produit de la proinsuline. Ensuite, la séquence de connexion entre les chaînes A et B est épissée avec une enzyme et l'insuline résultante est purifiée.
- 13 À la fin du processus de fabrication, des ingrédients sont ajoutés à l'insuline pour empêcher les bactéries et aider à maintenir un équilibre neutre entre les acides et les bases. Des ingrédients sont également ajoutés à l'insuline à action intermédiaire et prolongée pour produire le type d'insuline de durée souhaitée. Il s'agit de la méthode traditionnelle de production d'insuline à action prolongée. Les fabricants ajoutent des ingrédients à l'insuline purifiée qui prolongent leurs actions, comme l'oxyde de zinc. Ces additifs retardent l'absorption dans le corps. Les additifs varient selon les différentes marques du même type d'insuline.
Insuline analogue
Au milieu des années 1990, les chercheurs ont commencé à améliorer le fonctionnement de l'insuline humaine dans le corps en modifiant sa séquence d'acides aminés et en créant un analogue, une substance chimique qui imite suffisamment une autre substance pour tromper la cellule. L'insuline analogique s'agglomère moins et se disperse plus facilement dans le sang, permettant à l'insuline de commencer à agir dans le corps quelques minutes après une injection. Il existe plusieurs analogues d'insuline différents. L'insuline Humulin n'a pas de liens forts avec les autres insulines et est donc absorbée rapidement. Un autre analogue de l'insuline, appelé Glargine, modifie la structure chimique de la protéine pour qu'elle ait une libération relativement constante sur 24 heures sans pics prononcés.
Au lieu de synthétiser la séquence d'ADN exacte de l'insuline, les fabricants synthétisent un gène de l'insuline dont la séquence est légèrement modifiée. Le changement provoque le résultat 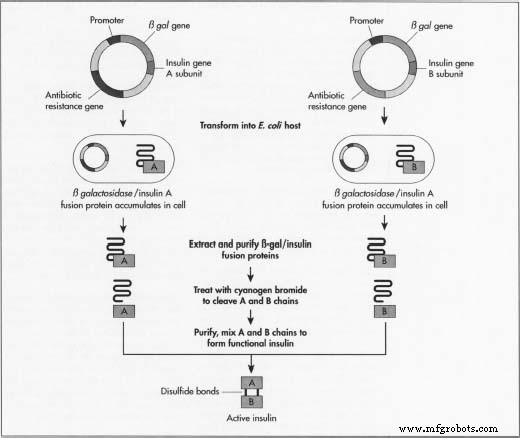 Un schéma des étapes de fabrication de l'insuline. protéines à se repousser, ce qui provoque moins d'agglutination. En utilisant cette séquence d'ADN modifiée, le processus de fabrication est similaire au processus d'ADN recombinant décrit.
Un schéma des étapes de fabrication de l'insuline. protéines à se repousser, ce qui provoque moins d'agglutination. En utilisant cette séquence d'ADN modifiée, le processus de fabrication est similaire au processus d'ADN recombinant décrit.
Contrôle qualité
Après avoir synthétisé l'insuline humaine, la structure et la pureté des lots d'insuline sont testées par plusieurs méthodes différentes. La chromatographie liquide à haute performance est utilisée pour déterminer s'il y a des impuretés dans l'insuline. D'autres techniques de séparation, telles que la cristallographie aux rayons X, la filtration sur gel et le séquençage des acides aminés, sont également utilisées. Les fabricants testent également l'emballage du flacon pour s'assurer qu'il est correctement scellé.
La fabrication de l'insuline humaine doit être conforme aux procédures du National Institutes of Health pour les opérations à grande échelle. La Food and Drug Administration des États-Unis doit approuver toute l'insuline fabriquée.
Le futur
L'avenir de l'insuline recèle de nombreuses possibilités. Depuis que l'insuline a été synthétisée pour la première fois, les diabétiques devaient régulièrement injecter l'insuline liquide avec une seringue directement dans leur circulation sanguine. Cela permet à l'insuline d'entrer immédiatement dans le sang. Pendant de nombreuses années, c'était le seul moyen connu de déplacer la protéine d'insuline intacte dans le corps. Dans les années 1990, les chercheurs ont commencé à faire des progrès dans la synthèse de divers dispositifs et formes d'insuline que les diabétiques peuvent utiliser dans un autre système d'administration de médicaments.
Les fabricants produisent actuellement plusieurs dispositifs d'administration de médicaments relativement nouveaux. Les stylos à insuline ressemblent à un stylo d'écriture. Une cartouche contient l'insuline et la pointe est l'aiguille. L'utilisateur définit une dose, insère l'aiguille dans la peau et appuie sur un bouton pour injecter l'insuline. Avec les stylos, il n'est pas nécessaire d'utiliser un flacon d'insuline. Cependant, les stylos nécessitent l'insertion d'embouts séparés avant chaque injection. Un autre inconvénient est que le stylo ne permet pas aux utilisateurs de mélanger les types d'insuline et que toute l'insuline n'est pas disponible.
Pour les personnes qui détestent les aiguilles, une alternative au stylo est le jet-injecteur. Ressemblant aux stylos, les injecteurs à jet utilisent une pression pour propulser un minuscule flux d'insuline à travers la peau. Ces appareils ne sont pas aussi largement utilisés que le stylo et peuvent provoquer des ecchymoses au point d'entrée.
La pompe à insuline permet une libération contrôlée dans le corps. Il s'agit d'une pompe informatisée, de la taille d'un bip, que les diabétiques peuvent porter à leur ceinture ou dans leur poche. La pompe a un petit tube flexible qui est inséré juste sous la surface de la peau du diabétique. Le diabétique règle la pompe pour délivrer une dose constante et mesurée d'insuline tout au long de la journée, augmentant la quantité juste avant de manger. Cela imite la libération normale d'insuline par le corps. Les fabricants produisent des pompes à insuline depuis les années 1980, mais les progrès de la fin des années 1990 et du début du XXIe siècle les ont rendues de plus en plus faciles à utiliser et plus populaires. Les chercheurs explorent la possibilité de pompes à insuline implantables. Les diabétiques contrôleraient ces appareils via une télécommande externe.
Les chercheurs explorent d'autres options d'administration de médicaments. L'ingestion d'insuline par des pilules est une possibilité. Le défi avec l'insuline comestible est que l'environnement très acide de l'estomac détruit la protéine avant qu'elle ne puisse passer dans le sang. Les chercheurs travaillent sur le revêtement de l'insuline avec du plastique de la largeur de quelques cheveux humains. Les revêtements protégeraient les médicaments de l'acide gastrique.
En 2001, des tests prometteurs sont en cours sur les appareils à insuline inhalée et les fabricants pourraient commencer à produire les produits dans les prochaines années. L'insuline étant une protéine relativement importante, elle ne pénètre pas dans les poumons. Les chercheurs sur l'insuline inhalée s'efforcent de créer des particules d'insuline suffisamment petites pour atteindre les poumons profonds. Les particules peuvent alors passer dans la circulation sanguine. Les chercheurs testent plusieurs dispositifs d'inhalation, un peu comme celui d'un inhalateur pour l'asthme.
Une autre forme de dispositif aérosol soumis à des tests administrera de l'insuline à l'intérieur de la joue. Connue sous le nom d'insuline buccale (joue), les diabétiques vaporisent l'insuline à l'intérieur de leur joue. Il est ensuite absorbé par la paroi interne de la joue.
Les patchs d'insuline sont un autre système d'administration de médicaments en cours de développement. Les patchs libèreraient de l'insuline en continu dans la circulation sanguine. Les utilisateurs tireraient une languette sur le patch pour libérer plus d'insuline avant les repas. Le défi consiste à trouver un moyen de faire passer l'insuline à travers la peau. L'échographie est une méthode que les chercheurs étudient. Ces ondes sonores à basse fréquence pourraient modifier la perméabilité de la peau et laisser passer l'insuline.
D'autres recherches ont le potentiel de supprimer la nécessité pour les fabricants de synthétiser l'insuline. Les chercheurs travaillent sur la création des cellules qui produisent de l'insuline en laboratoire. L'idée est que les médecins peuvent un jour remplacer les cellules du pancréas qui ne fonctionnent pas par des cellules productrices d'insuline. Un autre espoir pour les diabétiques est la thérapie génique. Les scientifiques travaillent sur la correction de la mutation du gène de l'insuline afin que les diabétiques soient capables de produire eux-mêmes de l'insuline.
Où en savoir plus
Livres
Clark, David P et Lonnie D. Russell. La biologie moléculaire rendue simple et amusante. 2e éd. Vienne, Illinois :Cache River Press, 2000.
Considine, Douglas M., éd. Encyclopédie scientifique de Van Nostrand. 8e éd. New York :International Thomson Publishing Inc., 1995.
Périodiques
Dinsmoor, Robert S. "Insuline :Une évolution sans fin." Compte à rebours (Printemps 2001).
Autre
Page Web Digest Diabetes. 15 novembre 2001.
Découverte de la page Web sur l'insuline. 16 novembre 2001.
Eli Lilly Corporation. Développement d'Humulin et d'Humalog. CD-ROM, 2001.
Page Web Eli Lilly sur le diabète. 16 novembre 2001.
Page Web sur le diabète de Novo Nordisk. 15 novembre 2001.
M. Rae Nelson
Processus de fabrication
- Qu'est-ce que l'usinage VMC ?
- Guide du marquage laser sur aluminium
- Kit de test de glucomètre
- Sang artificiel
- Kit de conception mesure la tension artérielle avec capteur optique
- Moniteur de santé portable tout-en-un
- Le nouveau patch cutané nous rapproche du moniteur de santé portable tout-en-un
- Le matériau du bandage arrête de saigner sans adhérer à la plaie
- 4 effets de la station debout à long terme



